От крапивницы до «ковидных пальцев»: мировой опыт
От крапивницы до «ковидных пальцев»: мировой опыт
Следует отметить, что многие вирусные заболевания, в том числе ветряная оспа, корь и мононуклеоз, сопровождаются сигнальными кожными высыпаниями, часто являющимися результатом повышенной воспалительной реакции организма в борьбе с инфекцией. В настоящее время возрастает количество сообщений и результатов предварительных наблюдений, указывающих, что SARS-CoV-2 может также поражать кожу.
В конце марта 2020 года итальянский врач прислал письмо редактору журнала Европейской академии дерматологии и венерологии с описанием состояний кожи, наблюдаемых у 20 % из 88 пациентов с COVID-19 в Ломбардии — наиболее пострадавшем от заболевания регионе Италии. У большинства развивалась красная сыпь на туловище, у некоторых появлялись высыпания по типу крапивницы или пузырьки, напоминающие ветряную оспу.
В начале апреля французское дерматологическое общество, включающее более 400 специалистов, опубликовало заявление, что у пациентов с вероятным COVID-19 отмечались крапивница, красная сыпь и очаги на конечностях, напоминающие картину обморожений. И наконец, в середине апреля поступило письмо редактору журнала Американской академии дерматологии от группы итальянских врачей с описанием высыпаний по типу ветряной оспы как редкого, но специфически ассоциированного с COVID-19 проявления. Однако затруднительно определить, действительно ли эти кожные симптомы вызваны вирусом SARS-CoV-2 или являются побочным эффектом применяемых для лечения вируса лекарственных средств.
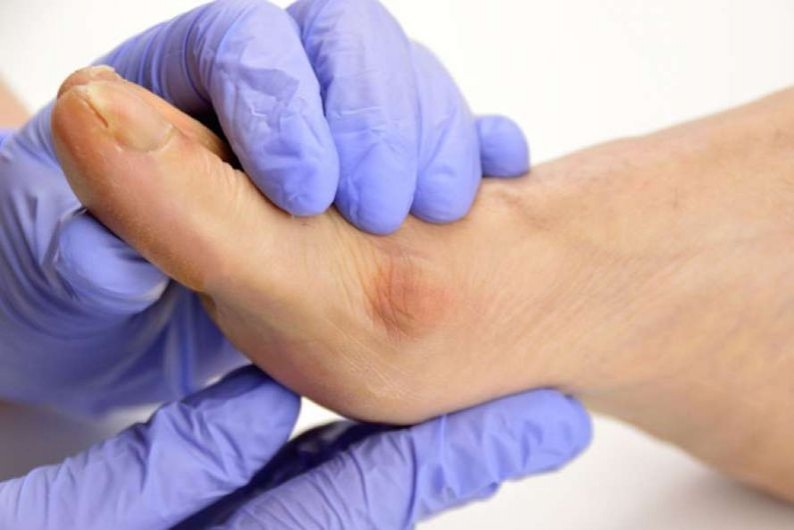
Состояние псевдообморожения, описанное французскими дерматологами, в США получило название «ковидные пальцы» — для него характерны лиловые, напоминающие синяки припухлости и отечность. В реестре Американской академии дерматологии было зарегистрировано более 100 таких случаев. «Ковидные пальцы» в период болезни наблюдаются достаточно часто и, как правило, среди пациентов с несколькими другими симптомами COVID-19.
Однако, несмотря на название, окончательно еще не ясно, что это состояние вызвано именно коронавирусной инфекцией. Многие лица с такими проявлениями не проходили тестирование на COVID-19, поскольку им не требовался интенсивный медицинский контроль. У некоторых пациентов с этим признаком коронавирусная инфекция не подтверждалась, но другого объяснения аномального состояния кожи не было. В связи с чем было сделано предположение, что в отдельных случаях бессимптомного или легкого течения заболевания «ковидные пальцы» развивались довольно поздно, поэтому тесты приходили с отрицательным результатом.
Понятно, что у пациентов с подтвержденным COVID-19 проявления на коже не являются главной проблемой, но оказание дерматологической помощи необходимо для облегчения дискомфорта. В таких случаях специалисты применяют типичную местную терапию. Но некоторые предварительные исследования показывают, что у пациентов с COVID-19 высыпания могут развиваться из-за нарушения кровотока, что уже более серьезно: небольшие сгустки крови в коже могут говорить о наличии подобных в других участках организма.
Китайские исследователи, исходя из данных о 140 пациентах, инфицированных новым коронавирусом, идентифицировали в качестве кожных проявлений лекарственную гиперчувствительность у 11,4 % и крапивницу у 1,4 % больных.
Британские врачи описали первый случай нового воспалительного состояния по типу болезни Кавасаки у 6-месячного ребенка с симптомами, включавшими лихорадку, стойкую красную сыпь на руках и ногах; сухие потрескавшиеся губы, бугорки на языке, отекшие кисти, конъюнктивит. Проведенный тест на коронавирусную инфекцию оказался положительным.
Синдром, похожий на болезнь Кавасаки, предположительно вызванный COVID-19, стал причиной смерти 12 детей в Великобритании. Однако некоторые исследователи не уверены в связи данных летальных исходов с коронавирусной инфекцией.
Пока еще неизвестно, могут ли очаги на коже и нарушение кожного барьера способствовать передаче SARS-CoV-2 при непрямом контакте. Предстоит определить, ассоциируются ли с коронавирусной инфекцией специфические очаги на слизистых и коже, хотя некоторые неопубликованные наблюдения указывают на случаи транзиторной оспенноподобной экзантемы в ранней фазе заболевания.
Наиболее частые кожные манифестации COVID-19
Экспертная оценка данных приведенного ниже исследования опубликована в конце апреля в Британском журнале дерматологии. Испанские специалисты описали кожные высыпания, которые они наблюдали у 375 больных коронавирусной инфекцией в течение 2 недель. Выявлено 5 разновидностей сыпи: акральные участки эритемы-отека с везикулами или пустулами (псевдообморожение) (19 % случаев); другие везикулезные высыпания (9 %); уртикарные очаги (19 %); другие макулопапулы (47 %); ливедо или некроз (6 %).
- Акральные участки эритемы-отека с везикулами или пустулами (псевдообморожение). Эти очаги, поражающие кисти и стопы, могут напоминать обморожения (небольшие зудящие отечности на коже) с мелкими красными или лиловыми пятнышками, вызванными подкожными кровоизлияниями. Высыпания обычно асимметричные. Они ассоциируются с молодыми пациентами, длятся в среднем 12,7 дня, развиваются в позднем течении COVID-19 и наблюдаются при менее тяжелом заболевании. Высыпания иногда вызывают боль (32 %) или зуд (30 %).
- Другие везикулезные высыпания. Проявлялись внезапным развитием пузырьков на туловище, которые могли также поражать конечности. Пузырьки иногда были наполнены кровью и становились более крупными или распространенными. Они ассоциируются с пациентами среднего возраста, длятся в среднем 10,4 дня, чаще появляются (15 %) до возникновения других симптомов и наблюдаются при средней тяжести заболевания. Зуд частый (68 %).
- Уртикарные очаги. Представляют собой розовые или белые припухлости кожи, напоминающие обычно зудящие волдыри при крапивнице. Высыпания в основном развивались на туловище или распространялись по всему телу. В нескольких случаях наблюдались на ладонях.
- Другие макулопапулы. Маленькие, плоские и приподнятые красные выпуклости. В некоторых случаях располагались вокруг волосяных фолликулов, отмечалась также разная степень шелушения. Некоторые из элементов описывались похожими на розовый лишай. Пятнышки крови под кожей также могут присутствовать либо в форме крапинок/точек, либо более крупных участков. Такие высыпания ассоциируются с меньшей продолжительностью (6,8 дня в среднем для уртикарных очагов и 8,6 для макулопапулезных), обычно появляются вместе с другими симптомами и наблюдаются при более тяжелом течении COVID-19 (2 % смертность в выборке). Зуд очень частый при уртикарных очагах (92 %), при макулопапулезных отмечается в 57 % случаев.
- Ливедо или некроз. Ливедо является результатом нарушения циркуляции в кровеносных сосудах кожи, отчего на поверхности появляется сосудистый рисунок в форме красной или синей сетки. Некроз означает преждевременную гибель кожной ткани. Эти два симптома отражают разную степень окклюзии сосудов с сужением или блокировкой артерий, ограничивающих кровоток в отдельных участках тела (в данном случае на туловище или конечностях). Такие высыпания ассоциируются с пожилыми пациентами и более тяжелым течением болезни (смертность 10 %). Однако данные проявления COVID-19 более вариабельны, включая транзиторное ливедо у пациентов, которым не требовалась госпитализация.

Исследователи обратили внимание, что некоторые из кожных проявлений, ассоциированных с COVID-19, являются распространенными и могут иметь много причин. Это касается, в частности, макулопапул и уртикарных очагов. Сами по себе они не помогают в постановке диагноза. Ливедо и некроз, с другой стороны, достаточно редки, и чаще всего они появлялись у пожилых и тяжелых пациентов. Однако трудно сказать, вызваны ли они непосредственно COVID-19 или являются индикатором осложнений.
Воспалительные кожные заболевания и коронавирус
Группа дерматологов в Нью-Йорке изучает связь между COVID-19 и уже имеющимися воспалительными кожными заболеваниями, такими как экзема и псориаз. Для этого в медицинской школе Icahn госпиталя Mount Sinai набирают профильных пациентов, проходящих лечение, в надежде изучить, насколько они восприимчивы к COVID-19 по сравнению с другими. А поскольку многие лекарства, применяемые у данной категории, нацелены на снижение воспаления в организме, врачи предполагают, что эти препараты могут также улучшать способность иммунной системы бороться с SARS-CoV-2. Результаты исследования из Mount Sinai и все данные о дерматологических реакциях на COVID-19 пока предварительные. Американские дерматологи предлагают пациентам с необычными кожными высыпаниями воспользоваться возможностями телемедицины для консультации со специалистом, который поможет выяснить, связаны ли эти проявления с COVID-19, и обосновать причину для самоизоляции.
Важным является заявление Европейской целевой группы по атопическому дерматиту (ETFAD). Пациенты с тяжелым течением атопического дерматита часто получают иммуномодулирующие системные препараты, которые влияют также на тяжесть коморбидной патологии (бронхиальная астма, ХОБЛ, эозинофильный эзофагит, болезни почек и аллергии).
Резкое прекращение стабильной системной терапии может привести к обострению всех указанных заболеваний. Если же ее нужно приостановить, пациенты должны быть обеспечены достаточной местной терапией вкупе с рекомендациями по объему, необходимому для предотвращения обострений, до возобновления системного лечения. Вместе с тем требуется мониторинг и лечение таких коморбидных состояний, как бронхиальная астма. При тяжелом и осложненном течении нужна госпитализация в специализированный лечебный центр.
Тяжелый и нелеченый атопический дерматит известен как фактор риска диссеминированного вирусного кожного заболевания. С другой стороны, многие традиционные системные иммуномодулирующие препараты, такие как циклоспорин, могут взаимодействовать с защитными механизмами организма против вирусной инфекции. Пока еще неизвестно, как SARS-CoV-2 влияет на пациентов с атопическим дерматитом, в том числе получающих иммуномодулирующую терапию.
Диссеминированная кожная вирусная инфекция (герпетическая экзема, опоясывающий лишай или сезонный назофарингит), наблюдаемая при атопическом дерматите, может служить потенциальной моделью для оценки лечения COVID-19 у пациентов, получающих системную терапию. Но выводы в этом случае очень ограничены. Считается, что целевая терапия, селективно воздействующая на воспаление 2-го типа, в частности, применение биологических препаратов, не повышает риски вирусных инфекций и в условиях пандемии может быть предпочтительнее традиционных иммуносупрессивных препаратов.
 От крапивницы до «ковидных пальцев»: мировой опыт
От крапивницы до «ковидных пальцев»: мировой опыт