По данным ВОЗ, около 90 % заболеваний ассоциируются с болью, при этом болевой синдром служит причиной 11–40 % обращений за первичной медпомощью, а в 22 % случаев боль становится хронической (беспокоит более 12 недель).
В рамках международной научно-практической конференции — заседания Белорусского общества изучения боли «Проблема хронической скелетно-мышечной боли: от теории к практике» опытом поделились ведущие специалисты. Профессор кафедры кардиологии и ревматологии БелМАПО, доктор мед. наук Тамара Тябут обратила внимание на фибромиалгию — одну из распространенных и сложных патологий.
Актуальность проблемы
 Согласно последним эпидемиологическим исследованиям, распространенность фибромиалгии (ФМ) среди населения планеты составляет от 2 % до 7,3 % и не зависит от климатического пояса или этнической принадлежности. Данные Американской национальной ассоциации фибромиалгии (NFM) свидетельствуют, что ФМ страдают около 10 млн человек в США и около 3–6 % населения мира. К сожалению, в Беларуси эпидемиологических исследований по распространенности ФМ не проводилось.
Согласно последним эпидемиологическим исследованиям, распространенность фибромиалгии (ФМ) среди населения планеты составляет от 2 % до 7,3 % и не зависит от климатического пояса или этнической принадлежности. Данные Американской национальной ассоциации фибромиалгии (NFM) свидетельствуют, что ФМ страдают около 10 млн человек в США и около 3–6 % населения мира. К сожалению, в Беларуси эпидемиологических исследований по распространенности ФМ не проводилось.
В литературе термин ФМ стал популярен с 1981 года после публикации диагностических критериев, предложенных M. Yunus и A. Masi. До этого заболевание называли по-разному — синдром ювенильной первичной фибромиалгии, первичная фибромиалгия (фиброзит), вторичная фибромиалгия. В МКБ-10 ФМ относится к разделу М79 «Другие заболевания мягких тканей, неклассифицированные где-либо еще» (фибромиозит, фиброзит и миофиброзит).
Фибромиалгия — заболевание, характеризующееся сочетанием хронической распространенной мышечной боли и широкого спектра ассоциированных психосоматических проявлений, таких как утомляемость, нарушения сна, общая скованность, депрессия, тревожность, когнитивные расстройства.
К слову, утомляемость, из опыта Тамары Тябут, — одна из самых серьезных жалоб таких пациентов: уже утром они чувствуют себя так, как будто пережили тяжелейший рабочий день.
ФМ болеют и многие известные люди. Например, от сильных болей по всему телу страдает Леди Гага. В одном из интервью она рассказала: «Меня раздражают люди, которые не верят в то, что фибромиалгия существует. На меня и многих других обрушился настоящий ураган из тревожности, депрессии, посттравматического стрессового расстройства и паники — все вместе перевозбуждает нервную систему, которая реагирует в ответ сильнейшей болью. Люди должны стать более сострадательными. Каждый день я просыпаюсь и не знаю, как буду себя чувствовать».
Этиология и патогенез
Данные об этиологии ФМ, отмечает эксперт, противоречивы. К основным причинам развития заболевания относят генетические, психогенные факторы, а также факторы окружающей среды. К возможным пусковым механизмам — инфекции, вирусы (ВИЧ, Коксаки), бактерии, физические травмы, прививки, химические вещества и др.
Тамара Тябут:
Сегодня жалобы, характерные для ФМ, — скелетно-мышечные боли, утомляемость, когнитивные нарушения или нарушения сна — часто встречаются у пациентов с постковидным синдромом. Было проведено интернет-исследование, направленное на изучение распространенности предикторов ФМ у выздоровевших от COVID-19.
Окончательная выборка из 616 человек (77,4 % из них женщины) заполнила предложенную форму через 6±3 месяцев после постановки диагноза COVID-19. 189 опрошенных соответствовали критериям ФМ ACR (Американского колледжа ревматологии). Мужской пол и ожирение были самыми сильными предикторами развития постковидной ФМ. Уровень госпитализации среди таких пациентов был значительно выше.
Основным механизмом, способствующим формированию ФМ, считают центральную сенситизацию — резкое усиление чувствительности в ответ на обычные ноцицептивные стимулы.
Важное значение в центральной сенситизации имеют нейротрансмиттеры (серотонин, норадреналин, допамин и пептиды эндогенной опиоидной системы). Ключевым нейротрансмиттером при ФМ считают серотонин, который играет существенную роль в модуляции боли, а также участвует в регуляции настроения и сна, что частично может объяснять развитие депрессии и нарушений сна при данном синдроме.
Тамара Тябут:
ФМ рассматривают как патологическое состояние, обусловленное стрессовыми факторами, поэтому большое значение придается дисфункции системы «гипоталамус — гипофиз — надпочечники». Показано повышение уровня кортизола, сопряженное с нарушениями циркадного ритма адренокортикотропного гормона. При ФМ выявляют персистирующую гиперактивность симпатической нервной системы, что может объяснять ряд соматоформных расстройств.
Классификация ФМ:
- первичная ФМ развивается в отсутствие травмы, ревматических или неревматических заболеваний;
- вторичная ФМ возникает при наличии патологии опорно-двигательного аппарата — ревматоидного артрита (18–24 % случаев), аксиального спондилоартрита (14–16 % случаев), псориатического артрита (18 % случаев) и др.
Клиническая картина и диагностика
Основные проявления ФМ — боль, усталость (утомляемость), нарушения сна. Поставить диагноз, акцентирует внимание Тамара Тябут, поможет только точное описание каждого из симптомов.
Характеристика боли: диффузная, мультифокальная, мигрирующая, сверлящая или жгучая, локализуется в пояснично-крестцовой области с иррадиацией в ягодицы и нижние конечности. Также это боль и ограничение движений в шее и мышцах верхнего плечевого пояса. Отмечаются колебания интенсивности боли — спонтанное усиление или ослабление, тенденция к миграции в различные мышечные зоны. Интенсивность боли существенно возрастает на фоне стресса, травмы, инфекции, физической нагрузки. Такие пациенты чувствительны к тепловым, холодовым, химическим раздражителям, а также к резким звукам и некоторым запахам.
Другие клинические симптомы ФМ:
- утренняя скованность длительностью от 45 минут до 4 часов (уменьшается в течение дня);
- чувство тяжелой усталости, которое может возникать сразу после пробуждения и усиливаться в середине дня;
- нарушения сна — поверхностный, неглубокий сон, с частыми пробуждениями в середине ночи и невозможностью заснуть в дальнейшем; сон, не приносящий отдыха, — даже если человек спит полноценно 8–10 часов, он чувствует себя разбитым;
- когнитивные нарушения в виде проблем с концентрацией внимания, трудностей в подборе слов.
«Красные флаги» при диагностике ФМ, требующие дифференциации с другими заболеваниями:
- поздний возраст дебюта заболевания (пациенты старше 60 лет);
- преимущественно суставная локализация боли;
- измененная конфигурация суставов;
- ограничение подвижности в суставах;
- профузное (в т. ч. ночное) потоотделение;
- увеличение или снижение массы тела;
- отеки;
- изменение тембра голоса;
- акромегалия;
- констипация или диарея;
- нарушение мочеиспускания;
- повышение температуры тела;
- очаговая неврологическая симптоматика;
- усиление болей в покое.
При проведении дифференциального диагноза необходимо исключить нежелательные проявления (боли в мышцах) на фоне принимаемых лекарственных препаратов — статинов, бисфосфонатов, опиоидов.
Обязательные лабораторные и инструментальные исследования в амбулаторных и стационарных условиях:
- общий (клинический) анализ крови (уровень гемоглобина, тромбоцитов, эритроцитов и лейкоцитов, лейкоцитарная формула, СОЭ);
- биохимическое исследование крови (уровень креатинина, мочевины, глюкозы, общего белка, аланинаминотрансферазы, аспартатаминотрансферазы, общего билирубина, С-реактивного белка);
- общий анализ мочи;
ЭКГ выполняется всем пациентам с подтвержденным диагнозом ФМ перед началом лечения.
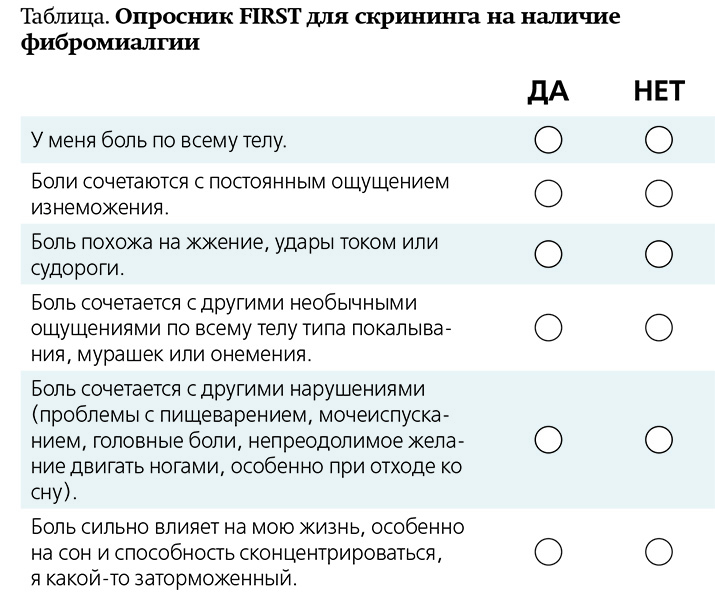
Для выявления ФМ используется опросник FIRST (Fibromyalgia Rapid Screening Tool) (чувствительность 90,5 % и специфичность 85,7 %) (см. таблицу).
Пациенты, набравшие 5 и более баллов, должны быть обследованы для постановки достоверного диагноза ФМ.
В 1990 году Американским колледжем ревматологии (ACR) предложены диагностические критерии ФМ (первичной):
1. Обязательные критерии:
- распространенная боль и скованность в течение 3-х и более месяцев;
- отсутствие иных заболеваний (ревматических, эндокринных, онкологических и др.), способных вызывать боль, и изменений со стороны лабораторных и инструментальных данных.
2. Большие критерии:
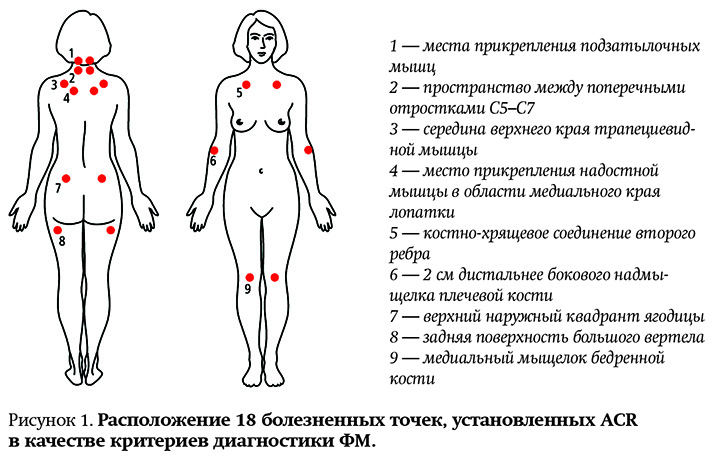
- боль в ответ на давление до 4 кг/см2 (воздействие с помощью альгометра) в 18 билатеральных точках тела. Для постановки диагноза необходимо было вызвать болезненную реакцию в 11 из этих точек (см. рис. 1).
3. Малые критерии:
- анамнестические признаки заболевания, соответствующие различным психологическим и функциональным расстройствам, могут иметь место в большинстве случаев;
- нарушенный сон с утренней скованностью и усталостью.
В 2010 году исследование тендерных точек заменили на оценку индекса распространенности боли (WPI, Widespread Pain Index) (см. рис. 2). Значение индекса может составлять от 0 до 19 — по количеству тендерных зон, при пальпации которых у пациента возникает дискомфорт или болезненность.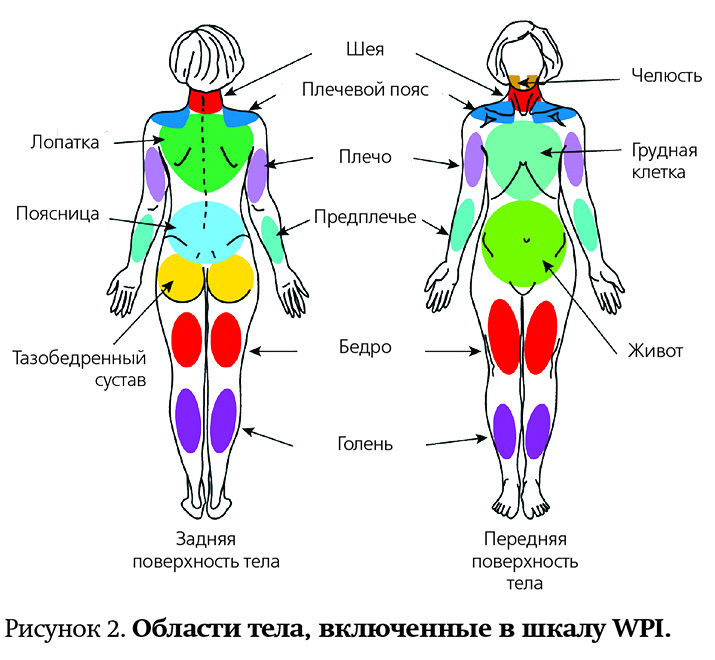
Также в 2010 году добавлена диагностическая шкала тяжести симптомов SSS (Symptom Severity Scale) (не валидизирована для русскоговорящего населения). В пересмотре 2019 года новое диагностическое предложение основано на концептуализации ФМ как многомерного синдрома.
Дифференциальный диагноз
ФМ часто не распознается у мужчин, детей и подростков.
Синдром хронической усталости (болезнь системной непереносимости нагрузки) может сопровождаться сходными генерализованными миалгиями и утомляемостью при нормальных результатах лабораторных тестов.
Ревматическая полимиалгия часто сопровождается выраженными миалгиями, особенно у людей старшего возраста, основным отличием которой является селективное поражение проксимальных мышц, более выраженная утренняя симптоматика, повышение СОЭ и уровня С-реактивного белка.
У пациентов с системными ревматическими заболеваниями необходимо исключать вторичные варианты ФМ.
Проводится дифференциальный диагноз ФМ, ее первичных или вторичных форм с другими мышечно-скелетными заболеваниями, характеризующимися различными болевыми синдромами, и основывается на определении болезненных точек (до 80 % случаев), воспаления тканей при исключении других заболеваний, вызывающих боль.
Могут потребоваться дополнительные лабораторные исследования для исключения патологий и состояний, характеризующихся болями, напоминающими ФМ, — гипотиреоз, дефицит витамина D, повышенная функция паращитовидных желез, гиперкальциемия, заболевания мышц, сопровождающиеся болью в мышцах, повышением мышечно-специфических ферментов (миозиты различной этиологии), костные заболевания с болью в костях, инфекционные болезни (гепатит, вирус Эпштейна — Барр, СПИД, COVID-19), онкопатология.
Принципы лечения ФМ
Основные направления терапии ФМ — уменьшение интенсивности болевого синдрома, улучшение качества жизни пациента и его общего функционального состояния, нормализация сна. В зависимости от выраженности и особенностей клинической картины в подборе индивидуальной схемы лечения участвуют ревматолог, невролог, психиатр, психолог, реабилитолог, ортопед, физиотерапевт, по показаниям привлекаются другие специалисты.
На длительный срок назначается комплексное лечение, которое включает нефармакологические и фармакологические методы. К слову, имеются данные о том, что нефармакологические способы лечения в определенных случаях более эффективны, чем фармакологические.
Нефармакологические методы
По мнению Тамары Тябут, необходимо создавать школы для пациентов с ФМ с обучением по следующим направлениям:
- изменение образа жизни (способствует уменьшению болевого синдрома и улучшению качества жизни);
- правильное питание (низкокалорийная, безглютеновая и сырая вегетарианская диета) приводит к улучшению качества сна, уменьшению интенсивности боли и выраженности тревожно-депрессивной симптоматики;
- регулярное выполнение комплекса физических упражнений под контролем инструктора ЛФК и самостоятельно;
- аутогенная тренировка, методы групповой и индивидуальной психотерапии для нормализации сна, повышения стрессоустойчивости, улучшения качества жизни.
Физиотерапевтическое лечение назначается в амбулаторных и стационарных условиях после консультации врача-физиотерапевта при отсутствии противопоказаний.
В соответствии с рекомендациями Европейского альянса ассоциаций ревматологов (EULAR, 2017) включает:
- иглоукалывание (добавление к стандартной терапии уменьшает боль на 30 %);
- электроакупунктуру (уменьшение боли на 22 % и усталости на 11 %);
- биологическую обратную связь (доказанная эффективность в снижении интенсивности боли).
Другие нефармакологические методы лечения:
- когнитивно-поведенческая терапия (эффективна в снижении боли и инвалидности в конце лечения в сравнении с контрольными группами в долгосрочной перспективе);
- аэробные упражнения — наземные и водные (уменьшают боль и улучшают физическую функцию);
- гидротерапия/бальнеотерапия/санаторно-курортное лечение (значительно снижают боль в конце лечения, эффект сохраняется в течение более длительного времени);
- массаж с сеансами по 25–90 минут продолжительностью в среднем 5 недель не приводил к значительному уменьшению боли, оказывал положительный эффект при лечении более 5 недель;
- чрескожная электростимуляция нервов.
Фармакологические методы (EULAR, 2017)
Основные группы препаратов:
- антидепрессанты;
- антиконвульсанты (прегабалин, габапентин до 6 месяцев);
- опиоиды.
В обзорах Cochrane Library, отмечает Тамара Тябут, на низком уровне доказательности находятся нейролептики (например, кветиапин), каннабиноиды (например, набилон), НПВП (диклофенак, ибупрофен, напроксен).
Выбор антидепрессанта, лекарственной формы, длительности применения осуществляется с учетом оценки особенностей и выраженности клинической картины заболевания, коморбидной патологии, аллергологического анамнеза. В соответствии с международными рекомендациями для лечения ФМ применяют антидепрессанты различных групп — трициклические (амитриптилин), СИОЗС (флуоксетин, пароксетин, сертралин, милнаципран), СИОЗСН (дулоксетин, венлафаксин).
Тамара Тябут:
Из опиоидов согласно протоколам по лечению хронической неонкологической боли (приказ Минздрава от 17 октября 2014 года № 1070) доступен трамадол. Опиоиды назначаются в случае выраженного болевого синдрома, который не купируется другими лекарственными препаратами.
Бензодиазепины, включая алпразолам (0,5–3 мг перед сном), не показали преимуществ перед плацебо для лечения боли при ФМ. Клоназепам достаточно эффективно купировал болевой синдром височно-нижнечелюстного сустава и синдром беспокойных ног, который является частой причиной прерывистого сна у пациентов с ФМ. Таким образом, эффективность бензодиазепинов в лечении ФМ до конца не изучена, исследования дают противоречивые результаты.
Тамара Тябут:
Проблема диагностики и медикаментозного лечения ФМ далека от окончательного решения. Не зря это заболевание иногда называют тихим вызовом современной медицины.